- 2021-05-17 发布 |
- 37.5 KB |
- 12页


申明敬告: 本站不保证该用户上传的文档完整性,不预览、不比对内容而直接下载产生的反悔问题本站不予受理。
文档介绍
医学培训 执业医师 冲刺消化第一讲
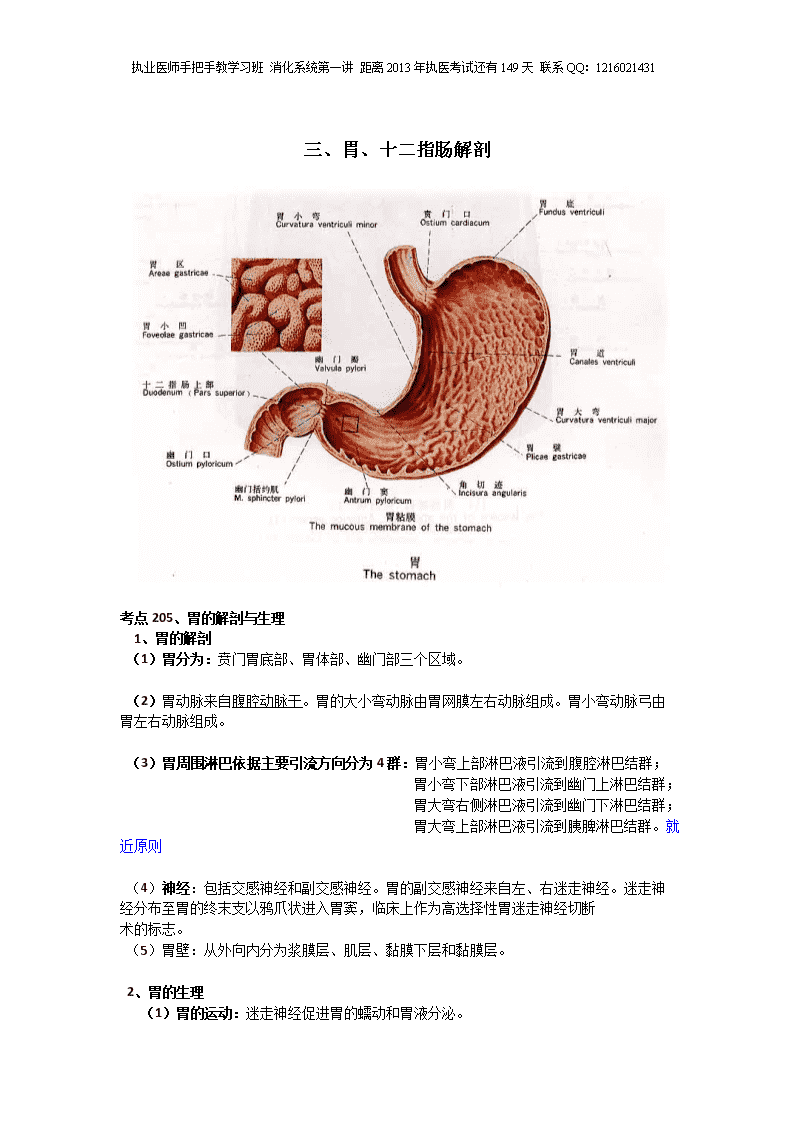
执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 一、胃食管反流病(GERD) 考点 196、发病机制 两大机制:抗反流防御机制的减弱和反流物对食管粘膜的攻击作用。 1.抗反流防御机制的减弱: (1) 抗反流屏障:食管下括约肌(LES): 食管胃底间的锐角(His 角) 胃食管交接部解剖结构; 膈肌脚、膈食管韧带。 三食两膈 les his 交接部,膈带膈肌角 (2)食管清酸作用:清酸能力下降如食管裂孔疝。 (3)食管粘膜屏障:吸烟,饮酒等可削弱。 2.反流物对食管粘膜的攻击作用:胃酸和胃蛋白酶的攻击。 注:食管下段括约肌:① 一过性下食管括约肌松弛(TLESR)是 LES 静息压正常的胃食 管反流病患者的主要发病机制,属于抗反流屏障。 ② 正常人 LES 静息压:10~30mmHg,下降因素有:贲门失迟缓术 后、激素、食物(高脂肪、巧克力)、药物(CCB、镇定剂)、 腹内压升高及胃内压升高。 考点 197、临床表现 1、典型症状:反酸、烧心,其他还有胸骨后疼痛、嗳气、间歇性吞咽困难。 2、食管外症状:咽喉和呼吸症状,如咳嗽、声嘶、哮喘、咽痛异物感等,也可与口腔溃疡 龋齿有关。 考点 198、GERD 辅助检查 1、确诊标准:内镜检查。 2、次选:24 小时食管 pH 监测,判断有无酸反流; 3、滴酸试验:可判断症状与酸的相关性。 考点 199、治疗 1、药物治疗:① 首选质子泵抑制剂(PPI):拉唑类。如奥美拉唑(洛赛克)20mg,每日 2 次,连续应用 7-14 天,症状明显改善支持 GERD。 ② 促胃肠动力药: 吗丁啉,多潘立酮; ③ H2 受体拮抗剂:替丁类,适用轻、中度。 2、预防:避免吸烟、重度饮酒、亚硝胺、霉菌。 二、食管癌 考点 200、分段、分类、分期 1、食管分段:①颈段:自食管入口至胸骨柄上沿的胸廓入口处;最少发食管癌; ②胸上段:自胸廓上口至气管分叉平面; ③胸中段:自气管分叉平面至贲门口全长的上 1/2;好发食管癌; ④胸下段(包括腹段):自气管分叉平面至贲门口全长的下 1/2; 执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 2、食管癌组织学分型:鳞癌最常见;腺癌次之,小细胞癌少见。 3、癌前病变:Barrett 食管,柱状上皮取代鳞状上皮,是腺癌的癌前病变。 4、食管癌的大体分型: 中晚期的食管癌的分型: (1)髓质型:最常见,占 55%-60%。食管呈管状肥厚。 (2)缩窄型(硬化型):最易发生梗阻; (3)蕈伞型:愈后较好。 (4)溃疡型:不易发生梗阻。 (5)腔内型:发生率最低的。 5、扩散及转移:主要转移途径为淋巴转移。但肉瘤以血行转移为主。 考点 201、临床表现 (1)早期:没有表现或进食哽噎感。 (2)中晚期:进行性吞咽困难。 ①如癌肿侵犯喉返神经:声音嘶哑;中晚期的食管癌,侵犯喉反。 ②压迫颈交感神经:Horner 综合征(单侧瞳孔缩小、眼睑下垂及眼球内陷); ③侵入气管、支气管:吞咽水或食物时剧烈呛咳。 考点 202、诊断 (1)X 线钡餐:早期——局限性管壁僵硬;中晚期——充盈缺损、狭窄、梗阻。 (2)食管拉网脱落细胞检查:食管癌早期诊断简易而有效的方法。主要用于食管癌高发人 群的普查。 (3)食管镜(内镜)查:取活检,确诊。 考点 203、食管癌鉴别诊断: (1)食管静脉曲张:X 线钡餐可见虫蚀样或蚯蚓状或串珠样充盈缺损; (2)胃底静脉曲张:菊花样充盈缺损; (3)贲门失驰缓症:主要症状是咽下困难、胸骨后沉重感或阻塞感,病程较长,症状时轻 时重,发作常与精神因素有关。食管吞钡造影:漏斗状或鸟嘴状; (4)食管平滑肌瘤:最多见的食管良性肿瘤。食管 X 线钡餐可出现“半月状“压迹。切勿 进行食管黏膜活检致使黏膜破坏,导致恶性扩散。 考点 204、食管癌治疗: 1、首选手术:行吻合术,与胃吻合。手术切除的长度应在距癌瘤上下各 5~8cm 以上;切 除应常规淋巴结的清除。手术径路常用左胸切口。中下段食管癌,吻合比局 部切除好。 2、放疗治疗:提高手术切除率和远期生存率。 执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 三、胃、十二指肠解剖 考点 205、胃的解剖与生理 1、胃的解剖 (1)胃分为:贲门胃底部、胃体部、幽门部三个区域。 (2)胃动脉来自腹腔动脉干。胃的大小弯动脉由胃网膜左右动脉组成。胃小弯动脉弓由 胃左右动脉组成。 (3)胃周围淋巴依据主要引流方向分为 4 群:胃小弯上部淋巴液引流到腹腔淋巴结群; 胃小弯下部淋巴液引流到幽门上淋巴结群; 胃大弯右侧淋巴液引流到幽门下淋巴结群; 胃大弯上部淋巴液引流到胰脾淋巴结群。就 近原则 (4)神经:包括交感神经和副交感神经。胃的副交感神经来自左、右迷走神经。迷走神 经分布至胃的终末支以鸦爪状进入胃窦,临床上作为高选择性胃迷走神经切断 术的标志。 (5)胃壁:从外向内分为浆膜层、肌层、黏膜下层和黏膜层。 2、胃的生理 (1)胃的运动:迷走神经促进胃的蠕动和胃液分泌。 执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 (2)胃的分泌:壁细胞—HCl 和抗贫血因子; 主细胞—胃蛋白酶原和凝乳酶原; 粘液细胞—碱性粘液 G 细胞—胃泌素; D 细胞—生长抑素 G 秘书主鸡蛋壁盐白(贫血) 考点 206、十二指肠的解剖 1、十二指肠是小肠最粗和最固定部分。分为:球部降部、水平部、升部。 2、十二指肠、空肠分界标志:十二指肠悬韧带(treitz)。 四、急性胃炎 考点 207、病因 最主要的病因是:非甾体类抗炎药(NSAID)(阿司匹林、吲哚美辛(消炎痛)) 目前已知有:①药物(最主要原因);②感染;③应激;④乙醇;⑤变质、粗糙和刺激性 食物;⑥腐蚀性 物质;⑦碱性反流;⑧缺血;⑨放射;⑩机械创伤等。 考点 208、发病机制 (1) 非甾体类抗炎药其机制:抑制前列腺素的合成,降胃粘膜的抗损伤作用. (2) 应激:如严重脏器疾病,大手术,大面积烧伤,休克或颅内病变所引起的应激性急性 胃炎.常表现为急性呕吐便血。 (3) 乙醇等:其亲脂性和溶脂性能,破坏粘膜屏障,引起上皮细胞破坏胃粘膜,产生多发 性糜烂. (4) 十二脂肠反流所至急性胃炎由于胆汁和胰液中的胆盐,磷酸酶 A 破坏胃粘膜。 (5)急性感染。 考点 209、临床表现 1.常见症状:上腹痛、恶心、呕吐和食欲不振是急性胃炎的,用解痉药物可缓解腹痛。 2.不同原因引起的急性胃炎,其临床表现不同。 1)由药物和应激引起的急性胃炎:主要表现为呕血或黑便。Curing 溃疡—“是烧伤引起的。 Cushing 溃疡—脑肿瘤,脑外伤引起的。 2)急性感染或食物中毒引起的急性胃炎,常同时合并肠炎,称急性胃肠炎,伴腹泻,出 现脱水,甚至低血压。 3)腐蚀性胃炎:常出现上腹剧痛、频繁呕吐、寒战、高热。 考点 210、急性胃炎的诊断? 1、确诊:急诊胃镜。一般应在出血后 24~48 小时内进行。 胃镜表现:以弥漫分布的多发性糜烂、出血灶和浅表溃疡为特征的急性胃黏膜病变。 2、注意:腐蚀性胃炎急性期,禁忌行胃镜检查,静止期可见瘢痕形成和胃变形。 执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 考点 211、治疗 1.首选:PPI,降低胃内酸度。 2.可用硫糖铝等具有黏膜保护作用的药物,加强胃黏膜的防御机制。 五、慢性胃炎 考点 212、病因和发病机制 1)多灶性萎缩性胃炎(B 型胃炎):最主要的病因:是幽门螺杆菌。 致病力:鞭毛的作用。导致胃酸对其无效。 2.自身免疫性胃炎(A 型胃炎):患者血液中存在自身抗体如壁细胞抗体. 考点 213、病理改变 慢性胃炎主要组织病理学特征:炎症、萎缩和肠化生。 ① 炎症:静息时:淋巴细胞和浆细胞为主;活动时见中性粒细胞增多; ② 萎缩:慢性炎症进一步发展,胃粘膜腺体减少或消失; ② 肠化生:胃固有腺体被肠腺体取代,胃上皮或化生的肠上皮再生的过程称为异型增生。 中度以上不典型增生:叫癌前病变。 考点 214、临床表现 要记 B 窦感染很常见,爱(A)体育爱 VB A 型胃炎 B 型胃炎 别称 自身免疫性胃炎、慢性胃体炎 慢性多灶萎缩性胃炎、慢性胃窦炎 累及部位 胃体、胃底 胃窦 基本病理变化 胃体粘膜萎缩、腺体减少 胃窦粘膜萎缩、腺体减少 发病率 少见 很常见 病因 多由自身免疫性反应引起 幽门螺杆菌感染(90%) 贫血 常伴有、甚至恶性贫血 无 血清 VitB12 ↓↓(恶性贫血时吸收障碍) 正常 抗内因子抗体 IFA +(占 75%) 无 抗壁细胞抗体 PCA +(占 90%) +(占 30%) 胃酸 ↓↓大大减少 正常或偏低 血清胃泌素 ↑↑(恶性贫血时更高) 正常或偏低 执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 考点 215、辅助检查 1.胃镜及活组织检查:金标准。 ①浅表性胃炎:见胃粘膜呈红白相间或花斑状,以红为主。没有腺体萎缩。 ②萎缩性胃窦炎:粘膜色泽变淡,可呈苍白或灰白色,可有红白相间,以白为主。外观 粘膜薄而透见粘膜下血管。颗粒状或小结节不平,胃粘膜可有糜烂和 出血点。 2.幽门螺杆菌检测:详见胃溃疡。 考点 216、治疗 根除幽门螺杆菌:三联:PPI 或胶体铋+两种抗生素; PPI+克拉霉素+阿莫西林(或甲硝锉)是根除率最高的,效果最好。 啊克拉加 PPI 一般的疗程是 1-2 周(7-14 天) 六、功能性消化不良 考点 217、 慢性饱胀+精神因素+排除器质性病变=功能性消化不良 七、消化性溃疡(重要) 考点 218、病因 损伤到肌层 1、主要原因:幽门螺杆菌感染(最主要的)和服用 NSAID(非甾体抗炎药)。 2、溃疡发生起决定性、关键作用的是:胃酸和胃蛋白酶。消化性溃疡的最终形成是由于胃 酸一胃蛋白酶对胃粘膜的自身消化所致(屏障破坏)。 考点 219、病理改变 1.好发部位:胃溃疡(GU):好发于胃小弯,胃角; 十二指肠溃疡(DU):好发于球前壁。 2、病理:胃溃疡底部常见动脉内血栓机化,原因是:溃疡处动脉内膜炎致内膜粗糙; 溃疡是指粘膜缺损超过粘膜肌层。 考点 220、临床表现 1)慢性过程:几年或者几十年。 2)周期性:秋冬,冬春之交; 执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 3)节律性上腹痛----DU:疼痛-进食-缓解(饥饿痛)也可以有夜间痛. GU:进食-疼痛-缓解(餐后痛) 口诀:饿两顿,胃都小了。 考点 221、并发症(出血、梗阻、癌变、坏死) 1. 出血:最常见的并发症(也是上消化道出血最常见的病因); 2. 穿孔:①十二指肠(DU)的这种穿孔多发生于球部前壁。(注意!出血发生后部。) ②胃溃疡(GU)的穿孔:发生于胃前壁小弯侧。 主要表现为突发剧烈腹痛,刀割样疼痛,持续而加剧,, 半数有气腹症,肝浊音区消失,(最有价值的临床表现) 部分出现休克。约 l0%穿孔时伴发出血。 ③消化性溃疡穿孔的诊断首选:立位 X 线检查;新月型游离气体 典型体征:肝浊音区消失; 最有价值体征 ④急性穿孔治疗原则:轻保,重补,不轻不重胃大切。 急性穿孔首选手术治疗,最理想的手术是胃大部切除术。 如果腹腔抽出较多液体,考虑为穿孔破损很大,要尽早手术。 3. 幽门梗阻: ① 呕吐,呕吐量大,可达 1000-2000 毫升。呕吐物为隔夜的宿食,不含胆汁。②查体可见 上腹膨隆常见蠕动波,可闻“振水音”。 ③ 严重时可致可致失水和低氯低钾性碱中毒。钡餐检查显示:24 小时仍有钡剂存留。腹泻 呕吐引起的电解质紊乱全是低的,增高的全错。 ④ 治疗:这是手术的绝对适应症。 4.癌变 :少数 GU 可发生癌变,DU 则否。(饿两顿不会得癌的) 考点 222、辅助检查 1、确诊加首选:胃镜检查及胃黏膜活组织。 2、x 线钡餐检查:直接征象:龛影。对溃疡有直接确诊价值; 间接征象:局部压痛、十二指肠球部激惹和球部变形、胃大弯侧痉挛切 迹,仅提示可能溃疡。 3、幽门螺杆菌检查 4、胃液分析和血清胃泌素测定,仅在疑有胃泌素瘤时做鉴别之用. 考点 223、重要考点:幽门螺杆菌检查: 1. 侵入性检查: (1)侵入性检查首选:快速尿素酶试验。比较简单,初步判定有 hp。 (2)胃黏膜组织染色:此法检测幽门螺杆菌现正感染,阳性率高,结果 准确。 (3)幽门螺杆菌培养 :用于科研。 2.非侵入性检查: (1)13C 或 14C 尿素呼吸试验:可用于门诊检查和复查,根除治疗后复查 的首先方法。阳性表示幽门螺杆菌正在 执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 感染,阳性率高,结果准确。口服后排 出。 (2)粪便幽门螺杆菌抗原检测:阳性表示幽门螺杆菌正在感染,准确性与 或 14C 尿素呼吸试验相近。 (3)血清抗幽门螺杆菌体测定:阳性表示受试者感染过幽门螺杆菌,但不 表示目前仍有幽门螺杆菌存在.(不确定) 考点 224、鉴别诊断 胃良性溃疡与恶性溃疡的鉴别 年龄 年龄青中年居多 多见于中年以上 病史 较长 较短 临床表现 周期性上腹痛明显,无上腹包块,全身 表现轻,制酸药可缓解疼痛,内科治疗 效果良好。 呈进行性发展,可有上腹部包块,全身 表现(如消瘦)明显,制酸一般效果差, 内科治疗无效或仅暂有效。 粪便隐血 可暂时阳性 持续阳性 胃液分析 胃酸正常或偏低,但无真性缺酸 缺酸者较多 X 线钡餐 龛影直径<25mm,壁光滑.位于胃腔轮 廓之外,龛影周围胃壁柔软,可呈星状 聚合征。 龛影常>25mm.边不整,位于胃腔轮廓 之内;龛影周围胃壁强直,呈结节状, 向溃疡聚集的皱襞有融合中断现象 胃镜 溃疡圆或椭圆形,底光滑,边光滑,白 或灰白苔,溃疡周围粘膜柔软,可见皱 壁向溃疡集中。溃疡性状规则。 溃疡形状不规则,底凹凸不平,边缘结 节隆起,污秽苔,溃疡周围因癌性浸润 增厚,僵硬,质地脆,有结节,糜烂, 易出血。 考点 225、几种特殊溃疡(补充) 1、胃和十二指肠复合性溃疡:是指又有胃溃疡,又有十二指肠溃疡。DU 先于 GU 出现,DU 幽阻发生率高。 2、巨大溃疡:指直径大于 20mm 的溃疡。良性的小于 2cm。 3、球后溃疡: ①DU 一般发生在距幽门 2~3cm 以内,少数可在 3cm 以外,称为球后溃疡。 ②常发生十二指肠乳头近端的后壁(而非十二指肠球部后壁)。③其症状 如球部溃疡,但较严重而持续。最大的特点:易出血(60%)。 4、幽门管溃疡:后很快发生疼痛,不易用制酸剂控制,早期出现呕吐,易并发幽门梗阻 5、促胃液素瘤:①亦称 Zollinger—Ellison(卓艾)综合征,是胰腺非β细胞瘤分泌大量 促胃液素所致。大量促胃液素可刺激壁细胞引起增生,分泌大量胃酸, 导致溃疡, ②溃疡最容易发生的部位:不典型部位(十二指肠降段、横段、甚或空肠 近端)歌诀:横空下降。 考点 226、内科治疗 (1)抑制胃酸的药物 执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 ①H2 受体拮抗剂(替丁类)常用的有三种,即西咪替丁、雷尼替丁和法莫替丁。 ②质子泵抑制剂(PPI):首选,拉唑家族。作用机制:抑制 H+K+ATP 酶(只是抑酸) (2)根除 HP 治疗:无论是溃疡初发还是复发,不论活动还是静止,不论有无并发症,都要 抗 HP 治疗.目前推荐用三联:PPI 或胶体铋+两种抗生素(如阿莫西 林和甲硝唑);PPI+胶体铋+两种抗生素为四联疗法. (3)保护胃粘膜治疗:胃粘膜保护剂主要有三种,即硫糖铝、枸橼酸铋钾(唯一保护胃黏 膜和抑制 HP 的药)和前列腺素类药物。 考点 227、外科治疗(重点) 1.手术适应症:大出血+急穿孔(8 小时内)+幽门梗阻(绝对的手术适应症)+癌变+复发 只要有并发症就手术 2.理论基础:1)胃大部切除术能够治愈溃疡的原因是: ① 切除了整个胃窦部黏膜,消除了由于胃泌素引起的胃酸分泌; ② 切除了大部分胃体,使分泌胃酸和胃蛋白酶原的腺体数大为减少; ③ 切除了溃疡好发部位; ④ 切除了溃疡本身。 2)迷走神经切断术能治疗十二指肠溃疡的原因是:切断了迷走神经,消除 了经性胃酸分泌,同时也消除了迷走神经引起的促胃液素分泌,进而减 少体液性胃酸分泌。 3、主要手术方法 (1)胃大部切除术:这是我国最常用的方法.胃和十二指肠溃疡都能用。 切除范围是:胃远端的 2/3~3/4,包括胃体大部,整个胃窦部,幽 门和部份十二指肠球部.吻合口要求在 3cm 左右。 迷走神经切断术:只能用于十二指肠溃疡,也是其首选。 (2)手术方法选择: 胃大部切除术:①胃溃疡(GU)多选择胃十二指肠吻合术(毕 I 式) ②十二指肠溃疡(DU)首选胃空肠吻合术(毕 II 式) 毕 I 式和毕 II 式的主要区别是:胃肠吻合口的部位不同。 4、术后并发征 ①术后胃出血(早期):主要为吻合口出血:术后 24 小时内→术中止血不彻底. 术后 4~6 天→吻合口黏膜坏死脱落. 术后 10~20 天→吻合线感染,腐蚀血管所致. ②十二指肠残端破裂(早期):a.十二指肠残端破裂有残留的溃疡未切净 b.胃空肠吻合口输入端梗阻使十二指肠内压力过高。 执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 ③胃肠吻合口破裂或瘘(早期):注意!溃疡术后 + 腹膜炎=瘘。多发生在术后 5-7 天。 吻合口破裂立即手术修补; 外瘘形成应引流,胃肠减压,心要时手术。 ④术后梗阻:输入段梗阻: a.急性完全性;呕吐物量少;多不含胆汁;易发生肠绞窄,不 缓解时应手术解除梗阻。 b.慢性不完全性:呕吐量多,喷射样呕吐;为胆汁,多不含食 物;呕吐后症状缓解消失;先内科治疗,无 效再手术. 输出段梗阻:上腹部胞胀,呕吐含胆汁的胃内容物。如内科无效,手术。 吻合口梗阻:机械-手术,排空障碍-保守,一般不含胆汁。 歌决:玩不蛋,不完蛋,出混蛋,不吻合。 ⑤倾倒综合征:术后 1-2 年,属于晚期并发症。 a.早期(30 分钟内)根本原因:高渗性的一过性血容量不足,表现为头昏、 眩晕,面色苍白,心悸,恶心呕吐,乏力出汗,腹泻等。 b.晚期(餐后 2-4 小时)是胰岛素分泌增多引起的反应性低血糖。2 年以 上治疗未改善,应手术治疗。也叫低血糖综合症。根本原因:反应性低血 糖。主要发生在毕 II 式术后。 ⑥碱性反流性胃炎:属于晚期并发症。 多发于术后数月至数年,毕 II 式手术后常见。胆汁胰液进入残胃所致。 碱性反流性胃炎表现:上腹持续烧灼痛 + 胆汁性呕吐 +体重减轻(三联征)。 严禁抑酸治疗,加重了病情(酸少了,碱更多)。 ⑦吻合口溃疡 ⑧养性并发症:(低血糖不属于因为吃颗糖就上去了 ):营养不足、体重减轻、贫血、腹 泻与脂肪泻、骨病。 ⑨残胃癌: 指因良性病变施行胃大部切除术至少 5 年后发生在残胃的原发性癌,多发生在术后 20~2 5 年。需再次手术做根治切除,但手术切除率低。(525) 迷走神经切断术后并发症:倾倒综合征、溃疡复发、腹泻(典型,直接诊断此并发症)、消 化不良、呕吐胆汁。此外还有:胃潴留,一般不必再次手术,禁 食、持续胃肠减压、高渗温盐水洗胃、补钾、肌注新斯的明等一 般有效;吞咽困难,一般 1~4 个月内自行消失,长期不缓解, 可手术治疗;胃小弯坏死穿孔,需立即手术修补。 幽门梗阻手术两者都有时选择胃大部切除术,为了消除梗阻。 执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 胃癌 考点 228、病因 1、幽门螺杆菌感染 是引发胃癌的主要因素之一,我国胃癌高发区成人 HP 感染率在 60 %以 上。 还有慢性胃炎和消化性溃疡的致病菌也是 HP。 2、地域环境及饮食生活因素 3、癌前病变; 4、遗传和基因。 考点 229、病理分型 1.早期胃癌:仅限于粘膜层和粘膜下层。 小于直径 10mm 叫小胃癌。直径小于 5mm 叫微小胃癌。 一点癌:胃镜粘膜活检可以看的见癌,切除后的胃标准虽经全粘膜取材未见癌组织。 2.中晚期胃癌(进展期): 中期胃癌:癌组织超出黏膜下层侵入胃壁肌层。 晚期胃癌:病变达浆膜下层或超出浆膜向外浸润至邻近脏器,或有转移。 皮革胃: 胃癌累及全胃致胃腔缩,胃壁僵硬如革囊状。属于中晚期胃癌。 Borrmann 分型:I 型:结节型;II 型: 溃疡局限型;III 型:溃疡浸润型; IV 型: 弥漫浸润 型。 考点 230、好发部位和转移途径 1、胃癌好发于胃窦部小弯侧(50%),其次为贲门。 2、淋巴转移:为主要途径(方式),最容易转移的部位:经胸导管向左锁骨上淋巴结转移。 3、种植转移:种植于卵巢,称为库肯博瘤(Krukenberg 瘤);也可在直肠周围形成一明 显的结节状板样肿块(Blumer’s shelf)。 4、提高治愈率的关键:早期发现,早期治疗。 考点 231、胃癌的诊断 1)首选: X 线钡餐检查 2)纤维胃镜加组织活检(用于早期并确诊):早期胃癌临床表现不明显。 3)胃液细胞学检查 (也可以作为确诊) 4)临床诊断:早期胃癌:没有临床表现。 中晚期胃癌:中老年+上腹不适+消瘦+呕血便血=胃癌 考点 232、胃癌的手术方法 1.胃癌根治术:是早期胃癌治疗的根本(首选)方法。 ① 切胃壁,近端距离肿块至少 5cm; ② 胃大部近端切除及全胃切除需切除食管下段距离贲门 3-4cm,切除十二指肠近端至少 要距幽门 3-4cm:切除组织与淋巴大网膜至少要 6cm。 执业医师手把手教学习班 消化系统第一讲 距离 2013 年执医考试还有 149 天 联系 QQ:1216021431 ③ 肝腹膜肠系膜转移(远处转移)时不能行根治术。 肝脾卵巢腹膜肠系膜 2.姑息性手术:早期胃癌原则上不需要化疗。因为早期侵润的部位比较浅。 进展期需配合化疗。 分期不考查看更多